
第98期
出刊日:2022-04-15
返回上一層林老師診療室 大腸息肉Q&A總整理
大腸癌是國人最好發的癌症,而許多大腸癌是由大腸息肉演變而來,這代表大腸息肉都需要切除嗎?切除要注意什麼?諸多問題一次解答。
撰稿╱林姿伶(好心肝門診中心副院長及肝膽腸胃科主治醫師、臺大醫院綜合診療部兼任主治醫師)
Q為什麼大腸會有息肉?
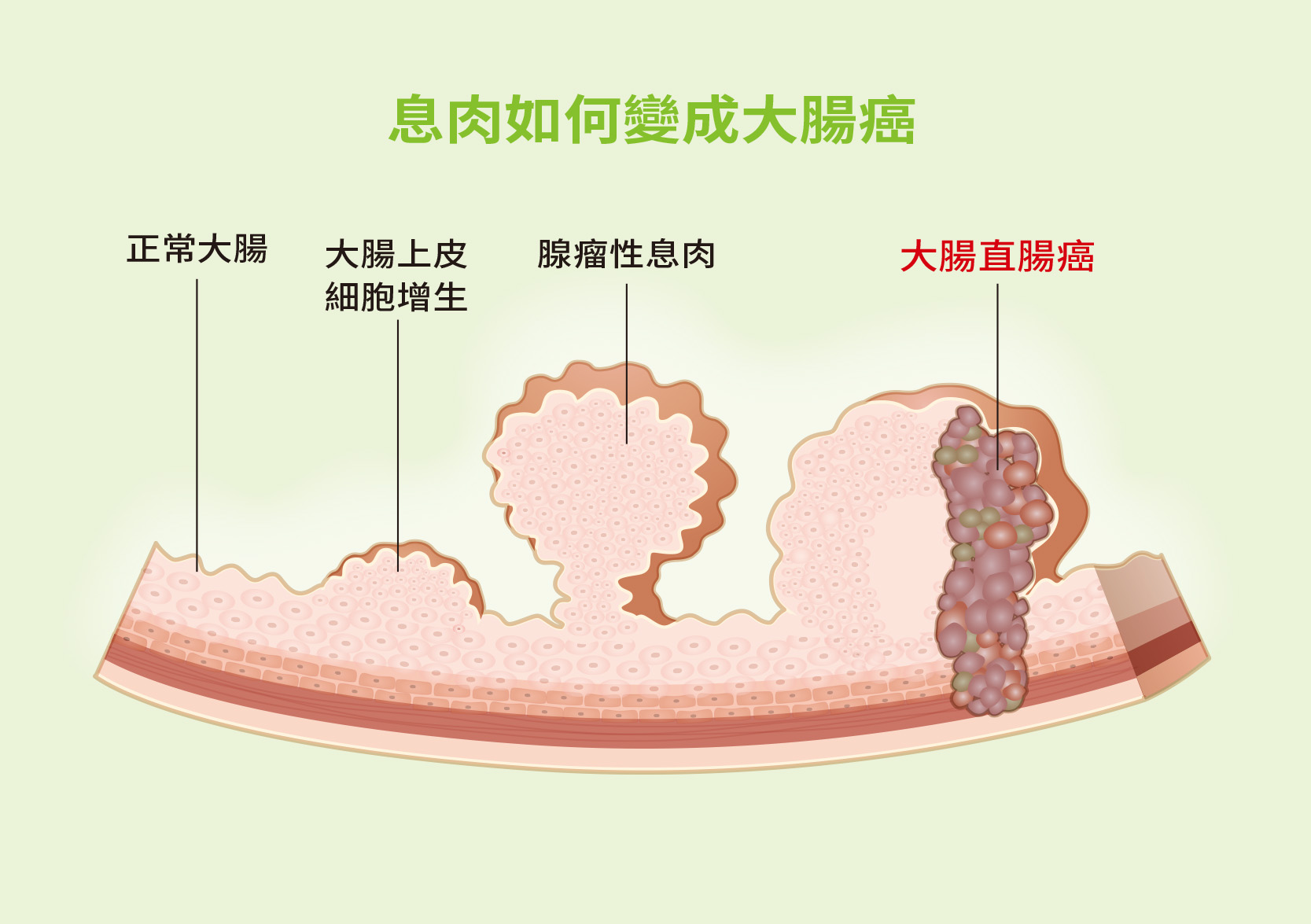
大腸內有糞便儲存以及通過。糞便、異物刺激、以及機械性的損傷,使得黏膜產生傷口。正常的黏膜修復應該會到「完好如初」,少數較深的傷口則會留下「疤痕」,然而因為基因的變異,有些病人的傷口修復會產生過度增生的細胞,形成贅生物,也就是泛稱的「息肉」、又稱作成「瘜肉」。
Q大腸息肉會有症狀嗎?
大腸息肉沒有症狀,除非是因為過大造成阻塞跟腸扭轉、因長期出血導致貧血等。
Q有大腸息肉要不要緊?
根據大腸息肉的類型不同,有不同機率進一步癌化成大腸癌,以及造成死亡。大型的息肉也有導致腸阻塞、腸扭轉的急性風險。大腸息肉屬於較易出血的贅生物組織,長期的血液流失也有機會產生貧血。一般認為小型增生性息肉、發炎性息肉的癌化風險非常的低,屬於不需要積極處理的息肉;腺瘤型或無蒂鋸齒狀息肉屬於高風險的息肉,建議積極處理。
Q大腸息肉會變大腸癌嗎?
多半都是會的。隨著息肉種類的不同、病人基因變異的情形、病人大腸內容物致癌性的不同,會有不同的癌變機率。一顆完全不處理的腺瘤,累積變異到癌化平均落在10年左右。但是高度危險的基因變異如:微星體不穩定性(microsatellite instability,MSI),可能使得癌化時程少於1年。會有癌化風險的息肉種類為:無蒂鋸齒狀息肉、管狀腺瘤、管狀絨毛腺瘤、絨毛腺瘤。
Q:做大腸鏡檢查時,如果發現息肉,醫師都會順便切除嗎?
如果病人願意授權、現場設備足夠、有充分的清腸、病人生命徵象穩定,醫師在評估癌化風險以及併發症之後,小型息肉是可以現場處理的。如果是低風險的息肉、病人無授權、現場設備不足、大腸環境太髒、病人生命徵象不穩定、切除後風險太高的息肉,醫師通常不會「馬上動手」,而是留待檢後說明時跟病人約定「再戰」時間,或者需要先預約術後的留院觀察床位。
Q大腸息肉如何切除?會不會有併發症?
息肉的切除法除了傳統手術、腹腔鏡手術外,內視鏡手術是目前的優先選擇。醫師使用細長的器械:如切片鉗、息肉切除環、高壓水刀及電刀等,通過內視鏡治療管腔來切除息肉。併發症在於傷口的出血、感染、腸道的穿孔、因為腸道的充氣使得病人生命徵象不穩定、以及過高濃度的甲烷因電燒的使用而產生腸道內爆炸。
因為大腸內存有糞便,以及發酵後的氫氣跟甲烷,執行檢查跟治療前應充分清腸,以提供良好的視野以及減少術後感染、術中甲烷爆炸的風險。
Q大腸息肉如果是良性的,可以不用切除嗎?但如果也切除是不是比較保險?
無蒂鋸齒狀息肉、管狀腺瘤、管狀絨毛腺瘤、絨毛腺瘤等,屬於會有癌化風險的息肉,嚴格來說還屬於良性的息肉,可是他們因為位在「癌化過程」的階段性變化、也就是所謂的「癌前病變」,所以還是建議切除。當然,如果病人因為太過虛弱或年歲已大,評估癌化時程落在預計生命終期之後,就沒有馬上切除的必要了。
至於常見的增生性息肉,因為風險非常低,只建議切除位於近端大腸、超過0.5公分的增生性息肉;或位於遠端大腸、超過1公分的增生性息肉。
根據2017年American Cancer Society發表的文章,使用大腸鏡檢查以及切除這些可能癌化的「良性」息肉的行為,可以減少40%的大腸癌發生率以及50%的大腸癌死亡率。
Q大腸息肉切除後,多久要再做一次大腸鏡檢查?
根據我國國民健康署大腸癌篩檢指引,追蹤性大腸鏡檢查建議,先區分病人為高風險或低風險的族群。高風險的族群,定義為大腸鏡檢查發現三顆以上的大腸腺瘤、腺瘤大小大於一公分、腺瘤在病理診斷發現有絨毛狀成分或高度異生變化。高風險的病人建議三年內追蹤檢查。而有超過十顆以上腺瘤的病人,則建議一年後需再檢查,或尋求醫師的建議。
低風險的病人則定義為大腸鏡檢查發現腫瘤性息肉(腺瘤)、但是不符合高風險族群的定義。低風險的病人建議三至五年後追蹤。
若只是糞便免疫法檢查潛血陽性,接續的大腸鏡檢查結果為陰性,則建議回歸兩年一次的免疫法糞便潛血檢查。除非再次檢查為陽性。
Q如果不只一顆息肉,也會一併切除嗎?最多能切幾顆?
如果是需要切除的息肉,在時間、設備都充足、病人生命徵象穩定的情形下,都會一起切除。但是切除息肉要考慮的事情很多,比如說:上百顆、上千顆息肉的病人,一次完全切除不實際,切除後復發率也高,應考慮其他處理方式。另外,如果預期息肉切除後的傷口因太大或角度會無法縫合,應考慮留院觀察或使用電刀止血的可能,貿然出手可能會無法收拾。切了第1顆息肉,發現病人很難止血,也不會馬上切第2顆,而是矯治病人易出血的因素後,擇日再戰。
Q動了大腸息肉切除手術,為什麼不能馬上搭飛機?
機艙內的壓力變化會使得腸內殘餘氣體的風險變得不可知,可能會增加腹痛以及出血、穿孔的風險,如果人當時在遠程飛機上發作,會造成該航班機組員以及乘客的困擾,也會耽誤搶救時效。
此外,出國免不了扛提行李,負重也會使得腹壓增加,連帶增加傷口出血的風險。病人常見息肉切除術後在機場出血就是這個原因。
息肉切除術後建議兩週內不要遠行,因為延遲性出血跟穿孔可能會發生在這段期間,如果當時人在高山上或國外,就醫不便且醫療費用高昂,徒增風險。
Q切完息肉後是不是就一勞永逸了?
根據2020年《Lancet Gastroenterology and Hepatology》發表的資料,在對照組大腸癌10年累積發生率在2.1%的情景下,息肉切除後為增生性息肉(Hyperplastic polyps)的族群,之後大腸癌10年累積發生率為1.6%;無蒂鋸齒狀息肉(Sessile serrated polyps)的大腸癌10年累積發生率為2.5%;管狀腺瘤(Tubular adenomas) 的大腸癌10年累積發生率為2.7%;管狀絨毛腺瘤(Tubulovillous adenomas) 的大腸癌10年累積發生率為5.1%;絨毛腺瘤(Villous adenomas) 的大腸癌10年累積發生率為8.6%。
因此我們可以發現,即使我們將病灶處切除,中斷了該處的癌化進程,病人仍然無法回復到跟「普羅大眾」一樣的基本風險,也就是說,其他的大腸黏膜仍然有癌化風險。
這是因為大腸息肉、大腸癌的發生,有幾個重要的關鍵:微傷口、發炎、基因變異、環境的致癌因子、時間。切掉病變處並無法矯治其他因子,因此即使是切完息肉了,還是要持續追蹤,並且改正不良的生活與飲食習慣。
Q大腸息肉的發生跟飲食有關嗎?
應該是有的。除了基因的變異,息肉的產生應該與食物以及大腸的內容物相關。不過目前證據比較充足的是跟大腸癌相關的研究。
大腸癌是目前已知跟飲食關聯性最高的癌症,有38.3%案例跟飲食相關。接下來是頭頸部癌症的26%。
已知可能引起大腸癌化的食物包括:香菸、酒精、過度加工的甜食、飲料(高果糖、玉米糖漿)、加工肉類跟紅肉,甚至食物染劑跟肥胖都可能引起大腸癌化。
相對友善、應能降低大腸癌風險的食物則包括:地中海飲食、素食或半素食、全穀物、非發酵牛奶、膳食纖維、鈣、起司、優格。
請別錯過本期其他精彩內容…
- 總編輯的話 / 讓肝病加速在台灣消失
- LiverNews / 從肝病之島變國際典範 肝基會分享台灣肝病防治成果
- LiverNews / 資深藝人胰臟癌病逝 具危險因子者可定期檢查胰臟
- 腹部超音波揪病灶 有掃有保庇!
- 新冠肺炎也會影響肝!
- 運動完,AST (GOT)飆高! 怎麼回事?
- 食道靜脈曲張(瘤),該怎麼處理?
- 愛肝新樂園 / 人救己救,延年益壽
- 胃鏡檢查知多少?
- 無痛麻醉「助攻」! 腸胃鏡檢查不怕痛
- 左側睡、右側睡,有關係?! 如何改善胃食道逆流?
- 肝爹信箱 有問必答
- Footprint 醫療行腳 / 政愛扶輪前進原鄉 服務烏來弱勢民眾
- Footprint 醫療行腳 / 中信慈善基金會捐善款 服務苗栗弱勢民眾
- Footprint 醫療行腳 / 苗栗苑裡內區再出發 力拼C肝完治 救救肝苦人
- 請問好心肝 / 柯政郁教授專業解答 急慢性咽喉炎3問
- 請問好心肝 / 莊志明教授專業解答 心臟肥厚5問
- 請問好心肝 / 吳思穎醫師專業解答 身心自我調節3問
- 請問好心肝 / 許詠瑞醫師專業解答 葡萄膜炎5問
- 請問好心肝 / 江建緯醫師專業解答 膽結石5問
- 好心肝故事 / 門診志工張玉燕女士 說好話 結好緣 暖迎好心肝病友